PubMed URL:https://pubmed.ncbi.nlm.nih.gov/40377839/
タイトル:First-time diagnosis and referral practices for individuals with CKD by primary care physicians: a study of electronic medical records across multiple clinics in Japan
<概要(意訳)>
序論
慢性腎臓病(CKD)は、アジアを含む世界的な公衆衛生上の負担となっており、日本も例外ではない。
日本におけるCKDの有病率は約14.6%であり、末期腎不全(ESKD)患者の透析による社会経済的負担は重大な課題となっている。
CKDは心血管疾患および代謝性疾患のリスク増加と関連し、疾病負担をさらに悪化させている。
KDIGOガイドラインは、CKDの早期介入と適切な管理を推奨している。
CKDの早期発見と腎臓専門医への紹介により、CKDの進行と関連合併症を遅らせることができる。
血清クレアチニン値を用いた推算糸球体濾過量(eGFR)の定期的評価と尿検査により、早期CKD患者を特定できる。
日本のCKD診療の現状と課題
早期CKD患者の多くは無症状であるため、腎機能が低下していても医療機関を受診しないことが多い。
CKDは後期段階で診断されることが多く、効果的な介入の開始が遅れる。
腎機能低下患者が病院や診療所を受診しても、医師がeGFRや尿検査を評価せずにCKDの早期徴候を見逃す可能性がある。
日本における重要な統計:
- 腎臓専門医数:6,201名(2023年7月時点)
- CKD患者数:約1,480万人(2015年)
- 腎臓専門医1人あたりCKD患者約2,400人という極めて低い比率
CKD患者の多くはステージG3aに分類され、プライマリケア医(PCP)により治療されている。
日本のCKD診療ガイドラインでは、PCPはステージG3b以上のCKD患者を腎臓専門医に紹介することを推奨しているが、プライマリケア診療所におけるCKD診断と他院への紹介に関する包括的データは不足している。
方法
研究デザインとデータソース
本研究は、日本医療データ調査(JAMDAS)データベースを用いた観察研究である。
このデータベースには以下が含まれる:
- 日本全国の約4,700のプライマリケア診療所
- 約3,100万人の臨床診療情報
- 外来受診、診断名、処方、検査データ、バイタルサインなど
研究対象者
組み入れ基準:
- 18歳以上
- 2017年1月1日~2023年9月30日に腎関連検査を1回以上受けた者
除外基準:
- ベースライン時にすでにCKD診断を受けていた患者
- 腎代替療法を受けていた患者
日本のeGFR計算式
eGFR (mL/min/1.73 m²) = 194 × SCr値(mg/dL)-1.094 × 年齢-0.287 (女性の場合×0.739)
評価項目
主要評価項目: CKD関連疾患コードの登録がないCKD患者の割合
副次評価項目:
- CKD診断基準を満たしてから疾患コード登録までの期間
- 他医療機関への紹介率


Clin Exp Nephrol. 2025 May 16. doi: 10.1007/s10157-025-02695-8.
結果
研究対象集団
腎関連検査を受けた適格者1,188,543名のうち、183,473名(15.4%)が日本のCKD診療ガイドラインの診断基準を満たしていた。
CKD診断基準を満たした患者の特徴:
- 平均年齢:77.4±11.0歳
- 女性:57.1%
- 尿検査実施率:わずか5.5%
- CKDステージ分布:
- G3a(eGFR 45-60):71.8%(131,810名)
- G3b(eGFR 30-45):20.0%
- G4(eGFR 15-30):3.8%
- 併存疾患:
- 2型糖尿病:40.4%
- 高血圧:68.7%
- 脂質異常症:56.4%
未登録疾患コード率
診断基準を満たしてから90日以内にCKD関連疾患コードが登録されなかった患者:98.4%
この率は以下の条件でも同様に高かった:
- 180日後:97.9%
- 365日後:96.9%
- 全年齢層で同様の傾向
- 早期CKDステージ(G1、G2、G3a)でより高率
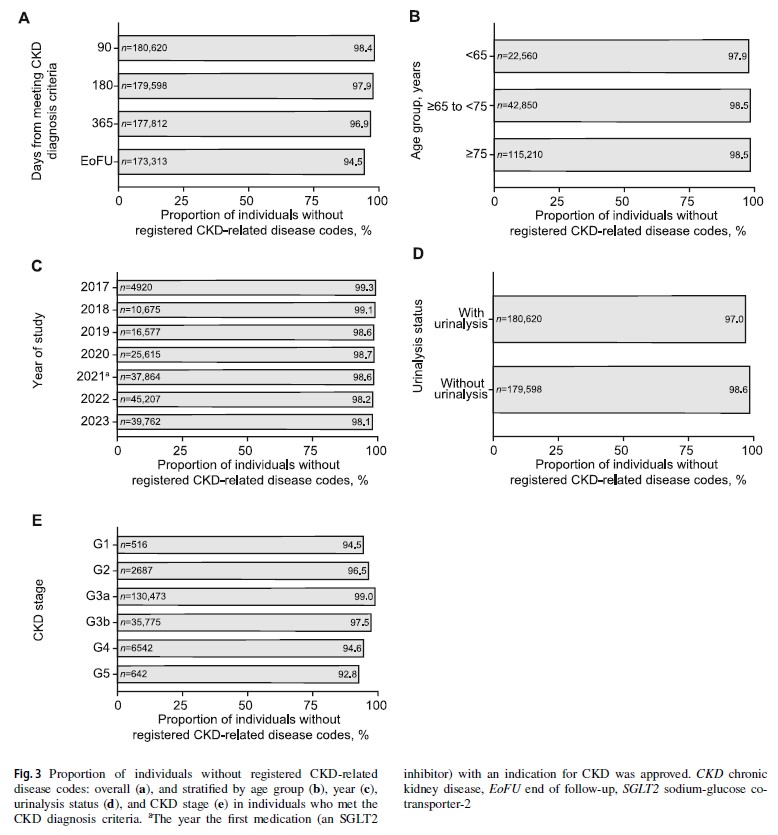
Clin Exp Nephrol. 2025 May 16. doi: 10.1007/s10157-025-02695-8.
図3:CKD関連疾患コードが登録されていない患者の割合
この図は「CKD診断基準を満たしているのに、正式な診断名(疾患コード)がカルテに記載されていない患者の割合」を示しています。
ポイント:
- 90日後:98.4% → ほぼ全員が診断されていない
- 180日後:97.9% → 半年経ってもほぼ改善なし
- 365日後:96.9% → 1年経っても状況は変わらない
- 年齢別(図3b):全年齢層で同様に高い(年齢による差はない)
- CKDステージ別(図3e):早期(G1-G3a)ほど見逃されやすい
臨床的意味: 「腎機能が低下しているのに、医師がそれをCKDとして認識・記録していない」という深刻な状況を示しています。
未登録疾患コード率
診断基準を満たしてから90日以内にCKD関連疾患コードが登録されなかった患者:98.4%
この率は以下の条件でも同様に高かった:
- 180日後:97.9%
- 365日後:96.9%
- 全年齢層で同様の傾向
- 早期CKDステージ(G1、G2、G3a)でより高率
CKD診断コード登録までの期間
診断コード登録の傾向:
- 高齢になるほど登録が遅延
- 2型糖尿病患者では登録率がやや高い
- 後期CKDステージ(G4、G5)では早期登録
- 尿検査実施者では登録が早い

Clin Exp Nephrol. 2025 May 16. doi: 10.1007/s10157-025-02695-8.
図4:CKD診断までの時間経過(Kaplan-Meier曲線)
この図は「CKD診断基準を満たしてから、実際に診断コードが付けられるまでの時間」を追跡したものです。
Kaplan-Meier曲線の読み方:
- 縦軸:まだ診断されていない患者の割合
- 横軸:経過時間(週単位)
- 曲線が下がる=診断される患者が増える
- 曲線が平坦=診断される患者がほとんどいない
ポイント:
- ほとんどの曲線が平坦:時間が経っても診断される患者は極めて少ない
- 糖尿病患者(図4c):やや診断率が高いが、それでも不十分
- 後期CKD(G4-G5)(図4d):比較的早く診断される(症状が重いため)
- 尿検査実施者(図4e):診断が早い傾向
臨床的意味: 「一度見逃されると、その後も長期間診断されない」という問題を示しています。
早期発見の機会を逃すと、回復が困難です。
紹介率の低さ
紹介基準を満たした患者のうち:
- 90日以内に紹介されなかった割合:89.7%
- 180日後:86.0%
- 365日後:80.7%
後期CKDステージの患者は早期ステージより紹介される可能性が高かったが、それでも紹介率は低い水準にとどまった。

Clin Exp Nephrol. 2025 May 16. doi: 10.1007/s10157-025-02695-8.
【図5:専門医への紹介率】
この図は「腎臓専門医への紹介基準を満たしているのに、紹介されていない患者の割合」を示しています。
ポイント:
全体(図5a):
- 90日後:89.7% → 9割が専門医に紹介されていない
- 365日後:80.7% → 1年経っても8割が未紹介
図5d – 尿検査実施の有無による違い:
- 尿検査実施者(With urinalysis):約90.4%が未紹介
- 尿検査未実施者(Without urinalysis):約89.6%が未紹介
図5dから読み取れる示唆:
- 尿検査の有無に関わらず、紹介率は同様に低い
- 尿検査で異常が見つかっても、専門医紹介につながっていない
- 診断には尿検査が有効だが、紹介判断には影響していない
図5e – CKDステージ別:
- G1-G3a:約88-90%が未紹介
- G3b:約90%が未紹介(紹介推奨ステージ)
- G4:約83%が未紹介(重症)
- G5:約69%が未紹介(透析直前)
臨床的意味: 尿検査は診断率向上には寄与するが(図4e参照)、専門医紹介の判断には活用されていないという矛盾が明らかになりました。検査結果が適切な治療行動につながっていない医療システムの問題を示しています。
考察
本研究は、日本のプライマリケア診療所におけるCKDの診断と紹介パターンを調査した初めての大規模研究である。
主要な知見と臨床的意義
- 診断の見逃しに関する要因
高齢患者において、医師はステージ3のeGFR値を「加齢による腎機能低下」と解釈する可能性がある。しかし、高齢者で腎不全リスクが低い場合でも、ステージ3 CKDは死亡率、心血管イベント、急性腎障害のリスク増加と関連している。
患者さん向け説明: 「年齢のせいだから」と軽視せず、腎機能低下は適切な管理が必要です。
- 尿検査の重要性
本研究では94%以上の患者で尿検査データが利用できなかった。
日本のCKD診療ガイドラインは尿検査がCKDの診断と重症度評価に必須であることを強調している。
尿検査を受けた患者の利点:
- より早期の診断コード登録
- より高い診断率
- 専門医連携の必要性
日本の腎臓専門医と患者の比率は極めて低く、PCPと腎臓専門医の連携促進が重要である。研究では、紹介率の向上と共同治療がCKD進行を遅らせることが報告されている。
研究の強みと限界
強み:
- 大規模な対象者数(約119万人)
- 日本のPCCの約5%をカバー
- 超高齢社会を反映した高齢者データ
限界:
- 診断コードが実際の医師の認識を完全に反映しない可能性
- 他施設での診療歴が不明
- 患者要因(病識の欠如など)の影響
【結論と提言】
本研究は、日本のプライマリケア診療所においてCKDが著しく過小診断・過小紹介されている実態を明らかにした。
臨床現場への具体的提言
医療従事者向け:
- eGFR値の定期的確認と適切な診断コード付与
- 尿検査の積極的実施
- 日本のCKD診療ガイドラインに準拠した紹介の徹底
医療システム向け:
- PCPへのCKD教育プログラムの強化
- 電子カルテでのCKDアラートシステムの導入
- 専門医連携パスの整備
患者さん向けメッセージ: 「腎臓病は症状がなくても進行します。定期的な検査と早期発見が、将来の透析を防ぐ鍵となります。」
本研究は、日本のCKD診療における重大なケアギャップを定量的に示した初めての大規模研究であり、早急な対策が必要であることを強く示唆している。

